 かさけん
かさけんこんにちは!かさけんです。
第5回日本循環器理学療法学会学術集会に参加しました。
コロナウイルスの感染拡大を踏まえてオンラインでの開催でした。
循環器理学療法学会は理学療法士による団体であるため同じ理学療法士の方が心疾患の患者さんに対してどのような介入や研究をしているのかが分かりやすい学会の一つだと思います。
今回この記事では、第5回日本循環器理学療法学会の中で興味深かったセッションについてまとめてみました。
- 遠隔心臓リハビリテーションをデザインする
- 運動時の呼吸循環モニタリング
- 3学会合同シンポジウム(呼吸・糖尿病・循環)



実際に学会に参加された方だけでなく、心リハには携わっているけど学会にはまだ参加したことがない方にも興味をもっていただける内容になっていると思います。
はじめまして!
ハートリハブログのかさけんとはるです。
ご訪問ありがとうございます。
このブログは「心リハをたくさんの人に知ってもらいたい!」を
目的に夫婦で協力して作成しています。



急性期総合病院で心リハをメインに理学療法士として働いている。
心リハを始めて7年、心リハ指導士の資格取得をして5年。
2020年に心不全療養指導士の資格を取得。
こよなく心臓を愛している。はるの夫。
記事の主な作成者。



看護師で混合病棟に6年在籍していた。かさけんの妻。
記事の編集やブログ運営をしている。
はじめに


2021年8月28日に第5回日本循環器理学療法学会学術集会が開催されました。
僕は毎年心臓リハビリテーション学会学術集会に参加していますが、実は循環器理学療法学会学術集会の参加は初めてでした。
今回のテーマが「運動処方について考える」ということでした。
運動処方についてはまとめた記事がありますので、参考にしていただければと思います。


中でも僕が参加して興味深かった3つのセッションについてまとめてみました。
- シンポジウム1:遠隔心臓リハビリテーションをデザインする
- 教育講座2:運動時の呼吸循環モニタリング
- 3学会合同シンポジウム(呼吸・糖尿病・循環)
まずは、「 シンポジウム1 遠隔心臓リハビリテーションをデザインする 」についてです。
シンポジウム1:遠隔心臓リハビリテーションをデザインする
第27回日本心臓リハビリテーション学会学術集会でも遠隔心臓リハビリテーションのシンポジウムが組まれていましたが、今回の循環器理学療法学会でも遠隔心臓リハビリテーションをデザインするというテーマでシンポジウムが開催されました。
日常臨床で心不全で入院された患者さんに対して心臓リハビリテーションを行いますが、その患者層は高齢化し多くの併存疾患を有する患者さんが本当に多いです。
退院後に外来心臓リハビリテーションに参加できれば定期的に通院していただき、運動療法だけでなく生活指導や状態の確認を行うことができます。
しかし「通院手段がない」「病院まで遠いから定期的に通院することが難しい」といった患者さんも少なくないのが現状です。
そのような方たちにどのように介入を行えば良いのか良い方法があるのか勉強したくてこのシンポジウムに参加しました。
在宅医療、訪問心臓リハビリテーションについては心血管疾患患者におけるリハビリテーションに関するガイドラインの第11章、課題と展望に記載されています。
外来心臓リハビリテーションは心不全患者の運動耐容能を改善させ、再発を予防し、健康関連QOLを改善させる治療法として確立しています。
しかし、心不全で入院した患者のうち、外来心臓リハビリテーションを実施した患者さんは非常に少ないと言われています。
高齢、遠方、通院手段がないといったことが外来心臓リハビリテーションの実施率、参加率が低いことに繋がっています。
つまり、心不全の患者さんの再発を予防するためには退院後に病院で外来心臓リハビリテーションを受けられない方に対して在宅で医療職種による介入(在宅医療・訪問看護師・訪問リハビリテーション)を行う、また患者さんの自宅で遠隔モニタリングを用いて医療者が状態を確認するといったことが重要となってきます。
急性期病院に入院していると定期的な採血や胸部X線画像検査、心エコー図検査、冠動脈造影検査などを行い、仮に患者さんの状態が悪くなったとしても主治医にすぐ連絡をすることもできます。
しかし在宅での介入となるとすぐに必要な検査を受けることや連絡をしてもすぐ診察できるとは限りません。
訪問リハビリテーションを行っているセラピストもどの程度までの運動負荷量をかけても良いのか、どのような状態なのか、急変のリスクが高いのか低いのかということに疑問を持たれている方も多いと言われています。
この点については、急性期病院から在宅での介入を行うスタッフに情報提供をしっかりと行う必要があると思います。
原因疾患だけでなく増悪因子、入院中の生活指導、リハビリテーションではどこまでの負荷量をかけてどのような反応であったのかということを伝えることが急性期病院の役割だと思います。
また状態が悪化しているかもしれない時にはすぐに連絡をとれるような方法を構築し、すぐ連絡できるような関係性を構築することが大事となってきます。
しかし、「リハビリは病院で受けるもの」といった考えや「パソコン、スマホや遠隔のデバイスを使用できない」といった患者さん側の問題点はもちろんあると思います。
疾患や病態に応じて治療法が変わるのと同じように外来心臓リハビリテーションに通院して介入する人、遠隔モニタリングを実践する人、訪問による介入を行う人といったように患者さんに合わせた介入方法を行うことが重要だと思います。
その1つの選択肢として「遠隔モニタリング」「訪問リハビリ」が挙げられるのではないかと思います。





今後、高齢化率はさらに上昇し、通院ができない患者さんも増加することは容易に想像できます。
「外来心臓リハビリテーションに通院できないから退院後の介入ができない」と考えるのではなく、訪問看護や訪問リハビリが介入できる施設と情報を共有して介入していただくという選択をしてその人に最適な介入を受けることができるように意識する必要性を感じました。
教育講座2:運動時の呼吸循環モニタリング
心臓リハビリテーションを行う上で運動時の呼吸循環動態の評価は必須事項だと思います。
しかし、どこをどのように評価すれば良いのかについては経験による判断が大きいのも実際です。
運動時にどのような点を注意して評価すれば良いのか勉強したくてこの教育講座に参加しました。
循環器の患者さんに対してリハビリテーションを行う上で、一番の難しさは心臓の状態は外から見ても見えないためどの程度まで運動負荷量をかけていけばよいのか分からないことだと言われています。
身体の中身を直接みることができないので血圧、心拍数、心電図、酸素飽和度を使って心臓の状態を覗き込む作業が必要です。
運動をすると呼吸数や血圧、心拍数が増加します。それは骨格筋の収縮に必要な酸素を運搬して二酸化炭素を排出するためです。
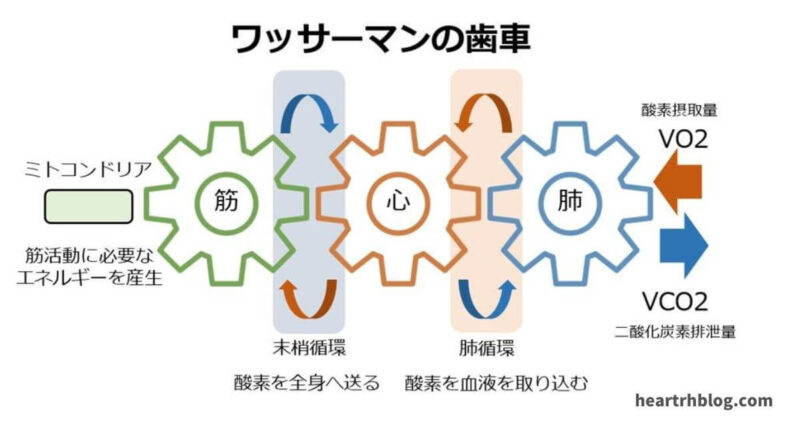

呼吸で取り入れた酸素は肺、心臓を通して骨格筋へ運ばれ、二酸化炭素は逆の経路で体外へ排出されるというワッサーマンの歯車を示した図です。
講演の中でもありましたが、このワッサーマンの歯車の図で一番大事なことは骨格筋が呼吸や循環の歯車が回るのためには骨格筋における代謝が回る必要があることです。
つまり呼吸や循環の応答を決めるのは骨格筋の代謝が一番最初に生じる必要があるということです。
心臓リハビリテーションの中心的な要素である運動療法を行い、骨格筋量を増加、骨格筋の質を向上させることで心臓や肺の負担を軽減させる効果があり、これが心臓リハビリテーションの運動療法の大きな狙いの1つです。



心リハ学会理事長の牧田先生の講演の中にもありましたが、理学療法士は運動、活動時の循環器系の評価を変化できることが強みであると話されていました。
あくまで採血や心エコーの検査は安静時の検査です。運動時、活動時にどのような反応が生じているのかを確認することが理学療法士として一番重要であり、そこの評価を医師や多職種と連携を図っていくことが大事だと思います。
3学会合同シンポジウム(呼吸・糖尿病・循環)


今回のシンポジウムでは日本理学療法学会連合の中の内部障害の3領域、呼吸療法理学療法学会、糖尿病理学療法学会、循環器理学療法学会の理事長からそれぞれの学会が目指すべき法個性についての講演がありました。
循環器理学療法学会の理事長である高橋哲也先生から今後の循環器理学療法学会が目指すべき方向性についての講演がありました。
循環器理学療法学会の会員として学会がどのような目標をもって進んでいくのか聞いておくべきだと感じて参加しました。
高橋先生の中で一番印象に残っていることは
「科学的でないもの、エビデンスを持たないものは淘汰される」という言葉です。
つまり理学療法士が心疾患の患者さんに対して理学療法を行うことで、動作レベルが向上して再発率をこれだけ低下することができるということを示していかないといけないということです。
また、全国のどこの施設でも同じような循環器理学療法を受けることができるように評価の標準化ということも重点項目として挙げられています。
ある施設では入院してから数日は安静が強いられますが、ある施設では循環動態を確認して入院の翌日からは点滴を繋げたままで離床が始まる。そこで握力を測定したりや入院前の生活状況について調査が行われる。といった施設ごとで異なった理学療法が実施されないようにすることが課題だと言われていました。
その活動の1つでもある高齢心不全患者のフレイル実態調査が始まっていて、これは入院してADLが低下した症例がどの程度いるのか、そのADLが低下した症例が退院後にどのような転帰を辿るのか、それが経済的効果にどう影響するのかを明らかにするために全国の施設が参加して登録研究が行われています。
今後、心疾患だけでなく内部障害を有する高齢者は増加してくるのでどの理学療法士も心疾患、内部障害の知識は必要だということで人材育成にも力を入れていくと話されていました。



高橋先生の1つ1つの熱い言葉が身に沁みました。
もちろん目の前の患者さんを良くすることが大事ですが、社会に心疾患を持つ患者さんに対して理学療法を行うことはこれだけ良いことなんだということをアピール、示していかないといけないと感じました。
そのための研究活動、人材育成、SNSなどの情報発信について少しでも力になれたらと思い活動を続けていく励みになりました。
まとめ


最後までご覧いただきありがとうございました。
今回は日本循環器理学療法学会学術集会に参加したセッションについてまとめました。
オンラインでの学会参加には慣れてきて時間を有効活用できる分、モニタを凝視続ける集中力も必要だと感じています。
僕自身も来年の日本循環器理学療法学会学術集会には発表できるよう今から準備したいと思います。
学会に参加して最新の知見などを知ることもできますが、知り合いの先生方が講演されたり発表しているのを見て、明日からも頑張ろうと学会に参加して感じることができます。
今後も参加した学会についてまとめていこうと思います。よろしくお願いします。




コメント